Хорея малая (хорея Сиденгама) — основная форма ревматического поражения нервной системы у детей. Часто является первым клиническим признаком ревматизма, но может развиваться на фоне латентно текущего заболевания или в его межрецидивный период. Чаще болеют дети в возрасте от 5 до 15 лет (девочки — примерно в 2 раза чаще мальчиков).
Этиология и патогенез
X. м. неотделимы от других ревматических поражений. Основную этиологическую роль играет стрептококковая инфекция, которая рассматривается как пусковой механизм заболевания, включающий ряд иммунологических, в частности аллергических механизмов. В формировании патологической реактивности значительная роль принадлежит нарушениям адаптационной системы гипоталамус — гипофиз — надпочечники. Гуморальные и клеточные иммунологические нарушения проявляются повышением титра антистрептолизина-О, антистрептогиалуронидазы и антистрептокиназы.
Патологоанатомические изменения носят дегенеративно-токсический и воспалительный характер. Основные изменения локализованы в подкорковых ядрах и верхних ножках мозжечка; больше всего страдают мелкие клетки чечевидного ядра. Поражаются также кора, красные ядра, черная субстанция, мозжечок и другие структуры. Отмечаются васкулит с фибриноидным набуханием и гиалинозом сосудистой стенки, дегенеративные изменения нейронов, микроглиальная реакция.
Клиническая картина
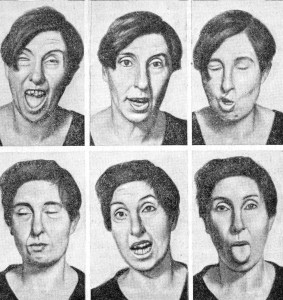
Малая хорея обычно развивается постепенно на фоне нормальной температуры тела. Фебрилитет у некоторых больных возникает вследствие других ревматических поражений. К начальным проявлениям прежде всего относится церебрастенический синдром. У больных отмечаются раздражительность, легкая возбудимость, эмоциональная неустойчивость. Постепенно нарастают двигательная расторможенность, неловкость движений, из рук начинают выпадать предметы, у детей школьного возраста значительно ухудшается почерк. Примерно через 1-2 нед появляются гиперкинезы мимических мышц и конечностей. Больной морщит лоб, зажмуривает глаза, вытягивает губы. Хореический гиперкинез в конечностях быстр, стремителен, широко размашист, нестереотипен. В начальном периоде болезни он больше выражен в проксимальных отделах рук и ног. В покое гиперкинез уменьшается или исчезает, а при волнении, физическом напряжении, утомлении значительно усиливается. В наиболее тяжелых случаях возникает «двигательная буря» — больной все время находится в движении: его подбрасывает, иногда он не может удержаться в кровати, ударяет сам себя, получает множественные ушибы, лишается возможности выполнять целенаправленные движения, не может поднести пищу ко рту, ходить, стоять, сидеть. Речь становится дизартричной, отдельные слоги или слова произносятся слишком громко, другие шепотом. Однако во многих случаях гиперкинезы при X. м. выражены нерезко и их приходится выявлять специальными приемами. При этом наиболее проста и удобна проба Юрацкой и Шанько: ребенку, находящемуся в позе Ромберга, предлагают вытянуть руки, развести пальцы, закрыть глаза и высунуть язык. Эту пробу можно также провести с дозированной физической нагрузкой (приседание, бег на месте, прыжки на одной ноге). В результате такого обследования удается обнаружить общее двигательное беспокойство, подергивания языка и пальцев кисти.
Постоянным признаком заболевания является мышечная гипотония, вплоть до атонии при мягкой хорее. В этих случаях становятся невозможными активные движения и реализация гиперкинеза. Возникает клиническая картина псевдопараличей. В отдельных случаях ребенок даже не может удерживать голову. Появление у больных X. м. гиперкинезов свидетельствует о положительной динамике заболевания. Причиной развития мышечной гипотонии являются функционально-динамические нарушения нисходящих связей лимбико-ретикулярной системы.
Наряду с гиперкинезами и мышечной гипотонией могут наблюдаться психотические нарушения с бредом, галлюцинациями, двигательными возбуждениями. Эти больные нуждаются в госпитализации в психиатрическое отделение.
При Х.м. отмечаются и другие неврологические симптомы, например симптом «глаз и языка», когда больной не может одновременно держать закрытыми глаза и высунутым язык; симптом Черни — нарушение синергических движений диафрагмы и межреберных мышц при дыхании, в связи с чем при выдохе западает брюшная стенка. Происходят изменения сухожильных рефлексов (при мягкой хорее они не исчезают); коленные рефлексы бывают маятникообразного характера или при их вызывании нога застывает в фазе разгибания в коленном суставе. Иногда отмечается гипертензионный синдром, сопровождающийся головной болью, рвотой, небольшими изменениями глазного дна. У большинства больных Х.м. определяются функциональные изменения сердечной деятельности, которые в дальнейшем быстро исчезают. У некоторых больных имеется миокардит или эндокардит, в связи с чем больные нуждаются в кардиологическом обследовании. При рецидивирующем течении X. м. изменения в сердце возникают чаще и выражены грубее, чем при дебюте заболевания. Характерная для ревматизма высокая проницаемость сосудов выражена и при хорее. Она выявляется при проверке симптомов щипка или жгута, а также баночной пробой. Изменения биохимических анализов и общего анализа крови при хорее определяются течением основного ревматического процесса.
При правильном режиме и лечении X. м. продолжается около 2 мес, мягкая хорея затягивается до 5-6 мес. При более остром развитии и выраженных гиперкинезах регресс симптомов идет быстрее, чем при подостром развитии и негрубо выраженных неврологических нарушениях. Примерно у половины больных X. м. протекает с рецидивами, которые чаще возникают через 1-2 года, у отдельных больных наблюдаются многократные рецидивы через небольшой промежуток времени (непрерывно рецидивирующее течение). Обычно рецидиву предшествует ангина или обострение ревматического процесса. Во всех случаях рецидив следует рассматривать как проявление активности ревматизма.
Лечение
Основными принципами терапии является сочетание противоревматических средств с седативными препаратами. Устанавливается постельный режим, устраняются психотравмирующие факторы, обеспечивается полноценное питание. Из противоревматических средств дают салицилаты, бутадион, бруфен в возрастных дозах. Средняя продолжительность лечения этими препаратами 4 нед. Назначают также пенициллин и ампициллин в обычных дозах. Показаны антигистаминные препараты (супрастин, тавегил, фенкарол и др.), причем целесообразно каждые 7-10 дней производить смену препараты. При малой эффективности терапии и в случае рецидивов показаны глюкокортикоиды (преднизалон, дексазон, дексаметазон); максимальную дозу этих препаратов дают в течение 7-10 дней. Общая продолжительность лечения 40 дней. Показаны большие дозы аскорбиновой кислоты (0,1-0,2 г 2-3 раза в день), витаминов группы В. Назначают седативные средства: бромиды, препараты валерианы, фенобарбитал, фенибут. При выраженных гиперкинезах на несколько дней назначают галоперидол, аминазин. При любых формах ревматизма показана санация возможного очага стрептококковой инфекции (миндалины, кариозные зубы, синуситы). Оперативное вмешательство в этих случаях проводят в межприступном периоде.
Основные трудности дифференциальной диагностики малой хореи связаны с ситуациями, когда она фигурирует в качестве единственного критерия ОРЛ. В связи с длительным латентным периодом от момента БГСА-инфекции до начала хореи, титры противострептококковых антител могут быть нормальными (по аналогии с поздним кардитом). В этих случаях необходимо исключить иную этиологию гиперкинезов, поэтому обследование таких больных целесообразно проводить совместно с невропатологом.



Оставьте первый коментарий