Эпидемический паротит — острое инфекционное вирусное заболевание, протекающее с поражением железистых органов (чаще слюнных желёз, особенно околоушных, реже поджелудочной железы, половых, молочных желёз и др.), а также нервной системы (менингит, менингоэнцефалит). Исходя из того, что клинические проявления при эпидемическом паротите не ограничиваются только поражением околоушных слюнных желёз, болезнь целесообразней называть паротитной инфекцией.
ЭТИОЛОГИЯ
Возбудитель — РНК-содержащий вирус семейства Paramyxoviridae. Антигенная структура стабильна; известен 1 серовар вируса эпидемического паротита. Возбудитель устойчив во внешней среде (при температуре воздуха 18—20 «С сохраняется несколько дней, а при низкой температуре — до нескольких месяцев), но быстро инактивируется при воздействии высокой температуры, дезинфицирующих средств.
ЭПИДЕМИОЛОГИЯ
Эпидемический паротит — типичный антропоноз. Источник инфекции — только больной человек (манифестной, стёртой и бессимптомной формой). Наибольшую эпидемическую опасность представляют больные со стёртыми формами заболеваниями. Вирус выделяется со слюной больного, начиная с последних часов (возможно с последних 4—6 дней) инкубационного периода и в течение первых 9 дней болезни. Максимальную контагиозность отмечают в первые 3—5 дней, после 9-го дня больного считают незаразным. Путь передачи — воздушно-капельный. Фактор передачи инфекции — тесный контакт. Индекс контагиозности — 70%. Восприимчивость составляет около 85%. Чаще всего болеют дети дошкольного и младшего школьного возрастов. С возрастом количество случаев заболевания уменьшается за счёт увеличения прослойки иммунных лиц. Случаи заболевания среди детей первого года жизни крайне редки в связи с наличием у них специфических AT, полученных от матери транс-плацентарно и с молоком. У лиц старше 40 лет эпидемический паротит наблюдают редко. Сезонность: пик заболеваемости приходится на зимне-весенние месяцы. Периодичность эпидемической заболеваемости — 2—3 или 3—4 года.
Симптомы
Инкубационный период продолжается 11—21 день (в среднем 18), но может укорачиваться до 9 или удлиняться до 26 дней. Заболевание может проявляться изолированным поражением отдельных органов или различными сочетаниями характерных синдромов (паротит, субмаксиллит, серозный менингит или менингоэнцефалит, орхит, панкреатит), возникающих одновременно или последовательно. Наиболее часто при эпидемическом паротите поражаются слюнные железы (паротит, субмаксиллит, сублингвит).
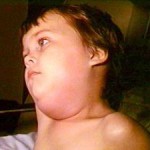
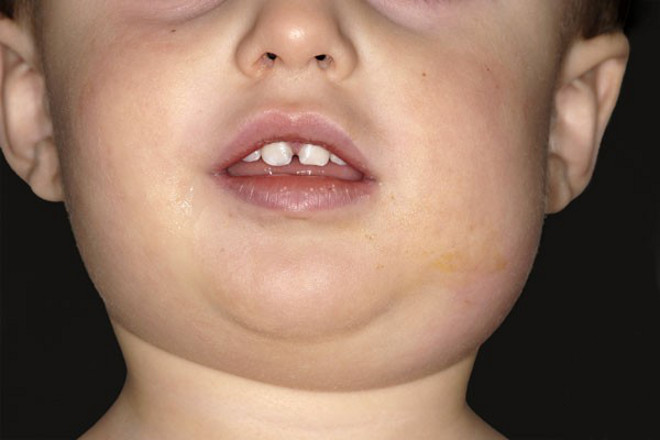
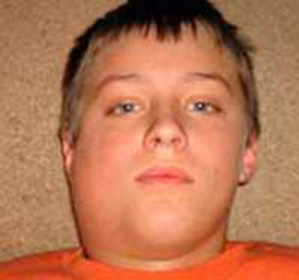
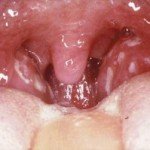
- Паротит начинается остро с подъёма температуры тела до 38—39 °С, общего недомогания и болей в околоушной области, при открывании рта и жевании, иногда отмечают шум в ушах. Один из ранних признаков паротита — болезненность за мочкой уха. Уже в 1-е сутки перед ушной раковиной и за углом нижней челюсти можно пропальпировать тестоватой консистенции припухлость, сначала, как правило, одностороннюю. На слизистой оболочке щеки на стороне поражения можно обнаружить отёчное и ги-перемированное выводное отверстие протока околоушной слюнной железы. При последовательном вовлечении второй околоушной, поднижнечелюстных, подъязычных желёз и других органов возникают повторные подъёмы температуры тела. Лицо больных в период разгара заболевания принимает характерный вид, в связи с чем и возникло название «свинка». Увеличение, отёк, болезненность околоушных и/или подчелюстных желёз (одно- или двухстороннее) сохраняется от 2 до 7 дней, после чего боли стихают, размеры увеличенной железы начинают уменьшаться и нормализуются к 8—10-му дню.
- Субмаксиллит развивается у каждого четвёртого больного. В этом случае припухлость тестоватой консистенции располагается в поднижнечелюстной области.
- Сублингвит, проявляющийся припухлостью под языком, развивается крайне редко.
- Поражения поджелудочной железы (панкреатит), половых желёз (орхит, оофорит), молочной железы (мастит), а также ЦНС (серозный менингит, менингоэнцефалит) чаще наблюдают в сочетании с воспалением слюнных желёз . Иногда изменения в ЦНС или железистых органах выступают на первый план или протекают изолированно.
Выделяют типичные (железистая, нервная, комбинировання) и атипичные (стертая, субклиническая) формы эпидемического паротита. Критерии тяжести типичных форм: выраженность и продолжительностью лихорадки и интоксикации, степень поражения других железистых органов (орхит, панкреатит) и нервной системы (менингит). Менингоэнцефалит — показатель особой тяжести патологического процесса. Стёртая форма отличается слабо выраженными симптомами, небольшой припухлостью околоушной железы, отсутствием или минимальным вовлечением других железистых органов. Температура тела у заболевшего нормальная или субфебрильная. Диагностика субклинической формы болезни основывается только на результатах серологических исследований.
ДИАГНОСТИКА эпидемического паротита в типичных случаях трудностей не представляет. Затруднения возникают при вариантах болезни, протекающих в форме субмаксиллита или без поражения слюнных желёз (изолированный панкреатит, серозный менингит и др.). Определённую помощь при диагностике этих форм оказывает эпидемиологический анамнез — случаи заболевания в семье, детском дошкольном учреждении, школе. Можно использовать серологические методы диагностики (РПГА, РТГА, ИФА), с помощью которых диагноз удаётся подтвердить ретроспективно.
Дифференциальная диагностика
В типичных случаях распознавание эпидемического паротита трудности не представляет. Поражение околоушных слюнных желез при других инфекционных заболеваниях является вторичным и имеет характер гнойного поражения. Другие заболевания желез (рецидивирующий аллергический паротит, болезнь Микулича, камни протоков слюнных желез, новообразования) характеризуются отсутствием лихорадки и длительным течением. Паротитный серозный менингит следует дифференцировать от серозных менингитов другой этиологии, прежде всего от туберкулезного и энтеровирусного. Помогает в диагностике тщательное обследование слюнных желез и других железистых органов (исследование амилазы мочи), наличие контакта с больным эпидемическим паротитом, отсутствие заболевания паротитом в прошлом. Туберкулезный менингит характеризуется наличием продромальных явлений, относительно постепенным началом и прогрессирующим нарастанием неврологической симптоматики. Энтеровирусные менингиты встречаются в конце лета или начале осени, когда заболеваемость эпидемическим паротитом резко снижена.
Лечение обычно проводят на дому, госпитализируют больных по клиническим (менингиты, менингоэнцефалиты, орхиты) и эпидемиологическим показаниям. Специфической терапии не существует. Назначают постельный режим до нормализации температуры тела. Диета щадящая (молочно-растительная с ограничением сырых овощей и фруктов, свежего хлеба). Необходим тщательный гигиенический уход за полостью рта. На область поражённых желёз — сухое тепло. При необходимости — симптоматические средства (жаропонижающие при гипертермии и т.д.). При менингите назначают дегидратационную и дезинтоксикационную терапию, витамины, ноотропные препараты, в последние годы с успехом применяют препараты интерферона.
При орхите показаны глюкокортикоиды, рибонуклеаза, ношение суспензория (минимум 2—3 нед). При лечении тяжёлых случаев панкреатита наряду с диетическими мероприятиями широко применяют антиферментные препараты, например апротинин (гордокс, контрикал, трасилол).
Специфическую профилактику проводят в возрасте 12 мес и повторно — в 6 лет паротитной культуральной живой вакциной. Вакцину вводят подкожно в подлопаточную область или наружную область плеча. В связи с применением живой вакцины на 4—12-й день после введения возможны вакцинальные реакции в виде кратковременного повышения температуры тела. Редко возникает незначительное увеличение околоушной железы. Крайне редко в эти дни могут развиться осложнения: чрезмерно выраженная общая реакция (высокая температура тела, интоксикация, боли в животе), менингеальный синдром, что требует госпитализации ребёнка и оформления экстренного извещения в ЦГСЭН. Существуют комбинированные препараты, включающие вакцины против кори и краснухи.
В очаге заболевания заключительную дезинфекцию не проводят. Достаточно проветрить помещение и провести влажную уборку. Дети до 10 лет, не болевшие эпидемическим паротитом, разобщаются на 21 день с момента контакта. При установлении точной даты контакта детей не допускают в организованный коллектив с 11-го по 21-й день.
Прогноз в целом благоприятный. Тяжёлое течение инфекции с системными проявлениями (менингит, панкреатит, орхит) обычно возникает у лиц старше 15 лет, в таких случаях заболевание не всегда проходит бесследно. Так, например, считают, что 1/4 всех случаев мужского бесплодия обусловлена перенесённым эпидемическим паротитом.



Оставьте первый коментарий