В структуре эндокринной патологи сахарный диабет занимает одно из ведущих мест. Согласно данным ассоциации западноевропейских педиатров, последние 10 лет характеризуются отчетливым ростом этой патологии. Распространенность сахарного диабета у детей составляет 55 на 100 тыс.
Различают несколько вариантов сахарного диабета.
1. Первичный (не связанные с другими заболеваниями). Встречается в подавляющем большинстве случаев — инсулинзависимый.
2. Вторичные (формы диабета — следствие каких-либо заболевания поджелудочной железы: хронический панкреатит, инсулит, опухоли, резекция поджелудочной железы — инсулиннезависимый.
3. Диабет, вызванные повышенной продукцией гормонов антагонистом инсулина
(СТГ, например, при акромегалии есть симптомы диабета, кортизол — при синдроме Иценко-Кушинга, катехоламины — при феохромоцитоме, тиреоидных гормонов — при тиреотоксикозе).
Инсулин синтезируется β-клетками островкового аппарата поджелудочной железы. Инсулин – белковый гормон, физиологический эффект которого осуществляется при взаимодействии с рецепторами клеток.
При диабете типа 2 причиной нарушения углеводного обмена является снижение связывания инсулина с рецепторами, уменьшение количества рецепторов. При диабете типа 1 причиной инсулиновой недостаточности является снижение синтеза и секреции инсулина, обусловленное прогрессирующим инсулитом. В основе инсулита лежит деструкция β-клеток, вызванная либо вирусной инфекцией, либо аутоиммунными повреждениями.
Спонсор данной публикации — Федеральный медицинский информационный интернет-портал medsovet.info
Здесь вы можете подробнее узнать в чем заключается профилактика диабета, лечение остроконечных кондилом и многое другое.
Факторы риска:
1. Ожирение (экзогенно-конституциональное, избыточное поступление легкоусвояемых углеводов приводит к увеличению объема островков
Лангерганса и гиперплазии).
2. Психическая травма (жизни ребенка в состоянии хронического стресса, при этом повышается активность симпатического отдела нервной системы сопровождающееся повышение уровня катехоламинов и вторично негативно отражается на синтезе инсулина).
3. Инфекции (вирусные: краснуха, энтеровирусная инфекция, ветряная оспа, цитомегаловирусная инфекция, паротит, вирусный гепатит).
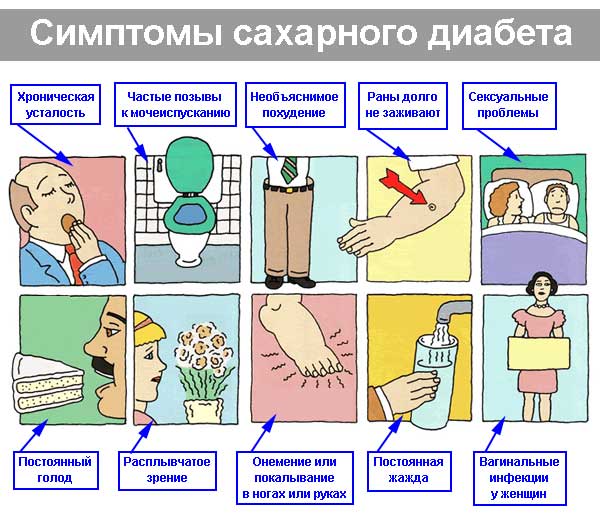
СИМПТОМЫ
Триада симптомов на первом месте.
Полидипсия (жажда). Причина ее это гипергликемия и полиурия имеет компенсаторный характер для разведения сахара в крови. До 6 литров жидкости в сутки.
Полиурия (компенсаторно приспособительная реакция).
Потеря массы тела. За счет обезвоживания, метаболических нарушений — усиление процесса гликолиза, нарушение белкового и жирового обмена — белки и жиры активно расщепляются, снижение аппетита.
Сухая бледная кожа с красноватыми пятнами на щеках, скулах (проявление дистрофических изменений, связанных с изменением микроциркуляторного русла)
— диабетический рубеоз на коже ладоней, стоп появляются желтоватые элементы — ксантоматоз, в его основе отложение каротина в поверхностных слоях кожи, так как он плохо усваивается рецидивирующие пиодермии (так как снижается местная резистентность кожных покровов).
Липоидный некробиоз (бляшки выступают над поверхностью кожи с точечным некрозом в центре) в основе нарушение липидного обмена.
У девочек — симптомы вульвовагинитов изменения мышечного аппарата: симптомы гипотонии, снижение физической силы, в последующем развитие мышечной атрофии; постепенное отставание в росте.
Однако на ранних этапах развития диабета отличается опережение в росте (так как происходит компенсаторное повышение секреции антагонистов — инсулин, в том числе соматостатина).
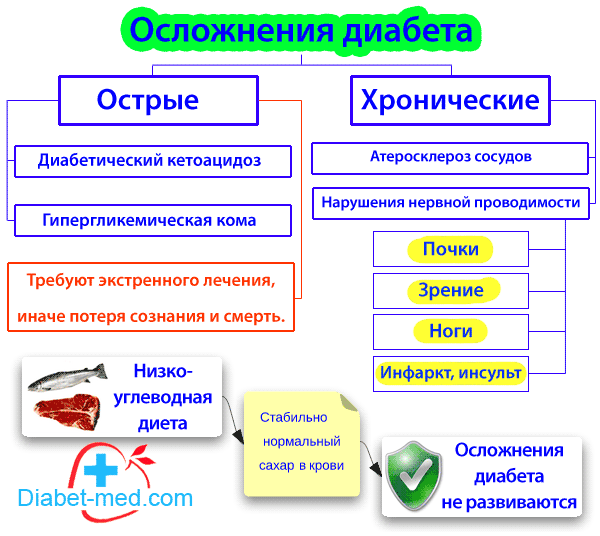
Микроангиопатии лежат в основе кардиоваскулярного синдрома, поэтому отмечается приглушенность тонов сердца, систолический шум, нарушение ритма, иногда расширение границ влево, иногда снижение АД. В тяжелых случаях сахарного диабета наблюдается развитие симптомов сердечной недостаточности.
Микроангиопатии также лежат в основе поражения глаз при сахарном диабете приводя к нейроретинопатии (изменение микроциркуляторного русла сетчатки приводит к развитию катаркты).
Интракапиллярный гломерулосклероз. Почечный порог проницаемости для глюкозы: глюкозурия развивается в том случае, когда уровень сахара в крови более 5.6 -11.1 ммоль/л. Интересно что при сахарном диабете нет корреляции глюкозурии и гипергликемии и, по-видимому, это обусловлено интеркапиллярными гломерулосклерозом. Проявляется симптомами гломерулонефрита: отеки, протеинурия, гиперхолестеринемия, гиперазотемия — вплоть до развития уремии, тяжелой почечной недостаточности. В основе этой симптоматики нарушения микроциркуляторного русла почек и трофические изменения в силу которых нарушается функция нефрона диабетическая энцефалопатия проявляется симптомами нарушения центральной и вегетативной нервной системы, периферических нервных структур (развитие парезов, параличей, полирадикулитов).
Проявления сахарного диабета у грудных детей.
Жажда остановка прибавок массы или потеря веса, уплощение весовых кривых необычное беспокойство, которое проходит после питья феномен накрахмаленных пеленок (обусловлен глюкозурией).
Сухость кожи, пиодермии, упорные опрелости дебют сахарного диабета может быть различным: постепенным либо острым, с развитием симптомов интоксикации и обезвоживания.
В тяжелых случаях может отсутствовать гипергликемия натощак
Лабораторная диагностика
1. исследование сахара натощак в крови
2. исследование колебаний сахара в крови в течение суток
3. проба на толерантность к глюкозе
4. качественная реакция мочи на сахар
5. преднизолоновая проба на толерантность к глюкозе
ЛЕЧЕНИЕ
Терапия основывается на 2 положениях: нормализация диеты, попытка компенсации инсулиновой недостаточности. На каком-то этапе можно обойтись только диетой. Это возможно в случаях латентного диабета, при уровне гликемии в динамике пробы на толерантность к глюкозе (через час после нагрузки 10-10.8 , через 2 часа — 7.2-8.3 ммоль/л; в периоде стойкой ремиссии (аглюкозурия).
Принципы диетотерапии.
1. По калорийности и соотношению белков, жиров, углеводов должна приближаться к физиологическому для дошкольников: 1: 0.7-0.8: 3-4
(примерно норма 1:1:5-6)
2. первые 3-6 мес. От начала лечения необходимо значительное ограничение продуктов, содержащих быстро всасывающиеся углеводы, либо полное их исключение (сахар, кондитерские изделия, манная крупа, рис, макароны, вермишель из белой муки и т.д.). Их заменяют картофелем, черным хлебом, злаками, гречей (в их составе трудноусваеваемые углеводы). Рекомендуется включение в диету до 300-400 г фруктов, исключая виноград, инжир, сладкие груши, бананы, вишню. Для того чтобы как-то разнообразить диету, можно производить замену продуктов на эквивалентные: 25 г черного хлеба =70 г картофеля=15 г крупы (пшеница, рожь, овес).
3. Нормализация липидного обмена. Можно использовать пищевые добавки
(полиен, жиры омега-3).
4. При достижении нормогликемии и аглюкозоурии начинаются расширение диеты, путем тренировочных введений новых продуктов.
5. Нужно приспосабливать введение пищи к времени введения инсулина.
6. Если во время расширения диеты вновь появилось гипергликемия, то необходимо подключения препаратов инсулина.
Диета
Общий калораж определяется возрастом ребенка, а также избытком или недостатком массы. Расчет проводится по формуле: 1000 ккал + 100 • n (n – количество лет старше года). При избытке массы калораж снижается на 10 – 15%, а при недостатке увеличивается на 10 – 15%. Суточный калораж ребенка до года определяется возрастом и видом вскармливания и полностью соответствует нормам диететики здорового ребенка. Нужно указать, что диета состоит на 50 – 60% из углеводов, 15 – 20% белков и 30 – 35% жиров.
Виды инсулинов
Ультракороткие аналоги инсулина – Новорапид, Хумалог (фирмы Нова-Нордиск, Элли-Лили).
Короткие – Актрапид, Хумулин Р.
Промежуточного действия – Протафан, Хумулин Н (фирмы Нова-Нордиск, Элли-Лили).
В настоящее время в практику диабетолога входят беспиковые инсулины продленного действия – Детемир (фирма Нова-Нордиск), Лантус (фирма Авентис).
В дебюте заболевания доза инсулина составляет 0.5 ед. на кг в сутки. Далее 0.7 — 1 ед. на кг в сутки. Необходим индивидуальный подход в соответствии с уровнем гликемии: 1 ед. инсулина уменьшает глюкозу в крови на 2.3 ммоль/л. 1% гипергликемии соответствует введению 2-4 ед. Инсулина. Контроль введения инсулина более надежен по уровню гликемии, а не глюкозурии.


Оставьте первый коментарий