Подагра – системное тофусное заболевание, характеризующееся отложением в различных тканях кристаллов моноурата натрия и развивающимся в связи с этим воспалением у лиц с гиперурикемией, обусловленной внешнесредовыми и/или генетическими факторами.
Проявления подагры: рецидивирующие атаки острого артрита, накопление кристаллов уратов в тканях с образованием тофусов, нефролитиаз, подагрическая нефропатия.
В развитии подагры выделяют 3 стадии:
— острый подагрический артрит
— периоды между приступами подагрического артрита (межприступная подагра) — хроническая тофусная подагра.
Классификация и диагностика подагры
Критерии острого подагрического артрита
A. Наличие характерных кристаллов мочевой кислоты в суставной жидкости
B. Наличие тофусов, содержание кристаллов мочевой кислоты, в которых подтверждено химически или поляризационной микроскопией
C. Наличие хотя бы 6 из 12 перечисленных признаков:
1. Более одной атаки острого артрита в анамнезе
2. Воспаление сустава достигает максимума в 1-й день болезни
3. Моноартрит
4. Гиперемия кожи над пораженным суставом
5. Припухание и боль в первом плюснефаланговом суставе
6. Одностороннее поражение первого плюснефалангового сустава
7. Одностороннее поражение суставов стопы
8. Подозрение на тофусы
9. Гиперурикемия
10.Асимметричный отек суставов
11.Субкортикальные кисты без эрозий (рентгенография)
12.Отрицательные результаты при посеве синовиальной жидкости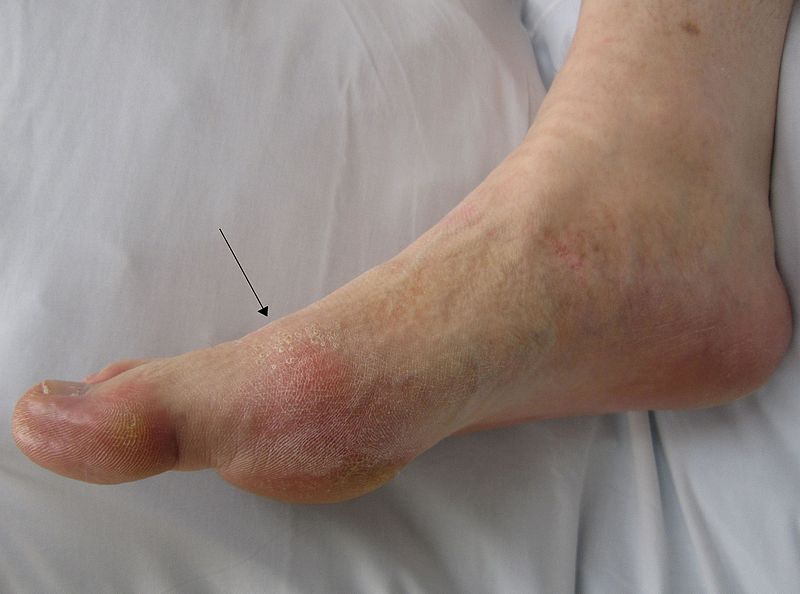
Симптомов подагры
Основным проявлением проявлением, который позволяет заподозрить подагру является острый артрит. Острая атака с быстрым развитием выраженной боли и воспаления, которые достигают максимума в течение 6-12 часов, особенно сопровождающиеся эритемой. Поиск кристаллов рекомендуется в любой синовиальной жидкости, полученной из воспаленного сустава у больных с отсутствием определенного диагноза. Пунктировать суставы в диагностических целях можно и в межприступный период.
Подагра и сепсис могут сосуществовать, поэтому при подозрении на септический артрит окраска по грамму и исследования культуры синовиальной жидкости должны выполняться даже в случае идентификации кристаллов МУН. Гораздо чаще септического артрита развиваются нагноения мягких тканей в области вскрывшихся подкожных тофусов.
Несмотря на то, что гиперурикемию является наиболее важным фактором риска подагры, сывороточный уровень МК не является фактором исключения или подтверждения подагры: многие люди с ГУ не развивают подагры, а во время острой атаки сывороточный уровень мочевой кислоты может быть нормальным.
Почечная экскреция мочевой кислоты должна определяться у некоторых больных подагрой, имеющих семейную историю подагры с ранним началом, начало подагры ранее 25 лет, с анамнезом мочекаменной болезн.
Рентгенологическое исследование суставов помогает в проведении дифференциального диагноза и может демонстрировать типичные признаки хронической подагры, но бесполезно в ранней диагностике подагры. Формирование внутрикостных тофусов часто происходит одновременно с подкожными тофусами, в связи с чем, рентгенологическое исследование используется для определения тяжести тофусного поражения. В действительности, при остром подагрическом артрите, рентгенологические изменения не всегда могут быть полезны для постановки диагноза подагры. Тем не менее, в ряде ситуаций выполнение рентгенограмм вполне оправдано для проведения дифференциального диагноза с травмами и т.д. Факторы риска подагры и сопутствующие болезни должны выявляться, включая признаки метаболического синдрома (ожирение, гипергликемия, гиперлипидемия, гипертензия).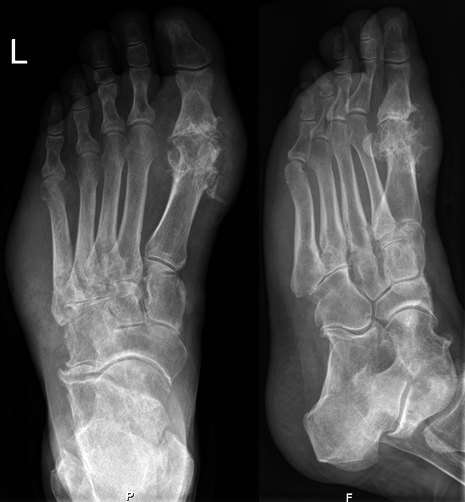
Лечение подагры
Оптимальное лечение подагры требует комбинации нефармакологических и фармакологических подходов.
1) Обучение больного правильному образу жизни (уменьшение веса тела при ожирении, диета, уменьшение приема алкоголя, особенно пива и вина) — ключевой аспект лечения. Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения (красное мясо) и снижение массы тела способствует снижению сывороточного уровня мочевой кислоты.
2) Гиперлипидемия, гипертензия, гипергликемия, ожирение и курение должны выявляться в каждом случае, т.к. являются важными компонентами при ведении больного с подагрой.
3) Лечению острого приступа подагрического артрита
НПВС и колхицин могут быть эффективны в терапии острого приступа артрита и являются препаратами первой линией. НПВС — пироксикам, индометацин, вольтарен. Например, индометацин назначают на 1-2 сут. по 50 мг 3-4 раза в сутки после еды, затем на 5-7 сут. оставляют половинную дозу или пироксикам назанчают 1 раз в сутки 40 мг в течение 2 дней, далее 2 раза в сутки по 20 мг в течение 4-6 дней.
Высокие дозы колхицина приводят к побочным эффектам, а низкие дозы (например 0,5 мг 3 раза в день) могут быть достаточны у ряда пациентов.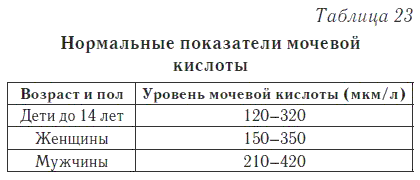
Удаление синовиальной жидкости и введение внутрисуставно длительно действующих глюкокортикоидов (дипроспан) может быть эффективным и безопасным лечением острого приступа артрита.
При наличии противопоказании и/или неэффективности НПВП, колхицина и глюкокортикоидов для купирования острого приступа возможно применение препаратов, блокирующих интерлейкин-1.
Антигиперурикемическая терапия показана больным с персистирующей гиперурикемией и острыми атаками, артропатией, тофусами или рентгенологическими изменениями. Проведение антигиперурикемической терапии показано в указанных случаях при неэффективности нефармакологических методов лечения. Аллопуринол – эффективное средство для долгосрочного медикаментозного лечения у больных с хронической подагрой. Препарат должен быть назначен в исходно низкой дозе (100 мг ежедневно) с последующим увеличением (при необходимости) по 100 мг каждые две-четыре недели, что особенно важно у больных с почечной недостаточностью. При наличии почечной недостаточности доза должна быть подвергнута коррекции. В случае развития побочных эффектов, связанных с применением аллопуринола, возможно назначение других ингибиторов ксантиноксидазы, урикозуриков.
Урикозурические агенты (пробенецид, сульфинпиразон) могут применяться как альтернатива аллопуринолу у пациентов с нормальной функцией почек, но относительно противопоказаны больным с уролитиазом. Они не должны использоваться в пациентах со сниженной функцией почек.
Профилактика суставных атак в течение первых месяцев антигиперурикемической терапии может достигаться колхицином (0,5-1,0 грамм в день) и/или НПВП (с гастропротекцией — применение ингибиторов протонной помпы — омепразол 20 мг в день). И колхицин и НПВП имеют потенциально серьезные побочные эффекты и их назначение предопределяет необходимость соотнести потенциальные пользу и вред. При наличии противопоказании и/или неэффективности НПВП и колхицина для профилактики приступов артрита в первые месяцы антигиперурикемической терапии возможно назначение ингибиторов интерлейкина-1.
У больных с подагрой прием диуретиков по возможности отменяют, но это не касается случаев, когда диуретики назначены по жизненным показаниям. В качестве альтернативы могут быть использованы другие гипотенивные препараты. Лозартан и фенофибрат имеют умеренный урикозурический эффект, что позволяет их применять у больных резистентных или плохо переносящих аллопуринол или урикозоурики, при наличии гипертензии или МС.




Оставьте первый коментарий